Chirurgia orale
“La chirurgia orale è la branca dell’odontostomatologia che si occupa della diagnosi e relativo trattamento chirurgico delle patologie che possono coinvolgere i tessuti molli e duri della cavità orale e gli elementi dentari.”
Sono di competenza, inoltre, anche quei trattamenti ritenuti necessari per motivi preventivi e di ordine estetico.
Sono di competenza della chirurgia orale:
Le estrazioni devono essere limitate agli elementi dentari gravemente compromessi non recuperabili funzionalmente a seguito di patologie infettive (carie, parodontopatie ecc..), nel caso di elementi dentari che per ragioni strategiche di trattamento non possono essere conservati e nel caso si ravvedano le indicazioni per una prevenzione di patologie infettive e/o traumatiche associate all’elemento dentario.
Nello specifico, l’estrazione dentaria è indicata nelle seguenti condizioni: dente parodontalmente compromesso con mobilità elevata e non recuperabile, dente con lesione cariosa non trattabile con metodi conservativi, riassorbimento radicolare esterno o interno non trattabile, trauma con frattura dell’elemento dentario non recuperabile, denti coinvolti nell’ambito di una rima di frattura ossea, denti associati a lesioni ossee o dei tessuti molli.
Sono inoltre indicazioni all’estrazione: motivi ortodontici e condizioni mediche o chirurgiche per cui si richiede l’estrazione come profilassi (trapianti di organi, chemioterapia, terapia radiante, sostituzione di valvole cardiache, inizio di terapia con bifosfonati…), rifiuto del paziente alla terapia conservativa, dente in posizione ectopica (dal greco ektòpos, che è fuori ek-di posto tòpos).
Prima di ogni estrazione è necessaria un’attenta valutazione preoperatoria da eseguire con anamnesi, esame clinico, esami radiografici e, ove si ritenga necessario, esami ematochimici.
In presenza di un elemento dentario con anatomia coronale e/o radicolare complessa che comporti particolari difficoltà tecniche sono necessari più approfonditi esami radiografici e, talvolta, l’esecuzione di un lembo d’accesso prima di procedere a terapia estrattiva. In questi casi, infatti, va attentamente valutata non solo la conformazione anatomica radicolare dell’elemento dentario da estrarre ma anche i rapporti anatomici che possono intercorrere con strutture importanti quali il canale mandibolare, il forame mentoniero ed il seno mascellare.
La tecnica chirurgica per una estrazione dentaria complessa può essere più o meno invasiva in base alla posizione del dente, alla quantità di tessuto dentario residuo ed ai suoi rapporti con le strutture anatomiche circostanti.
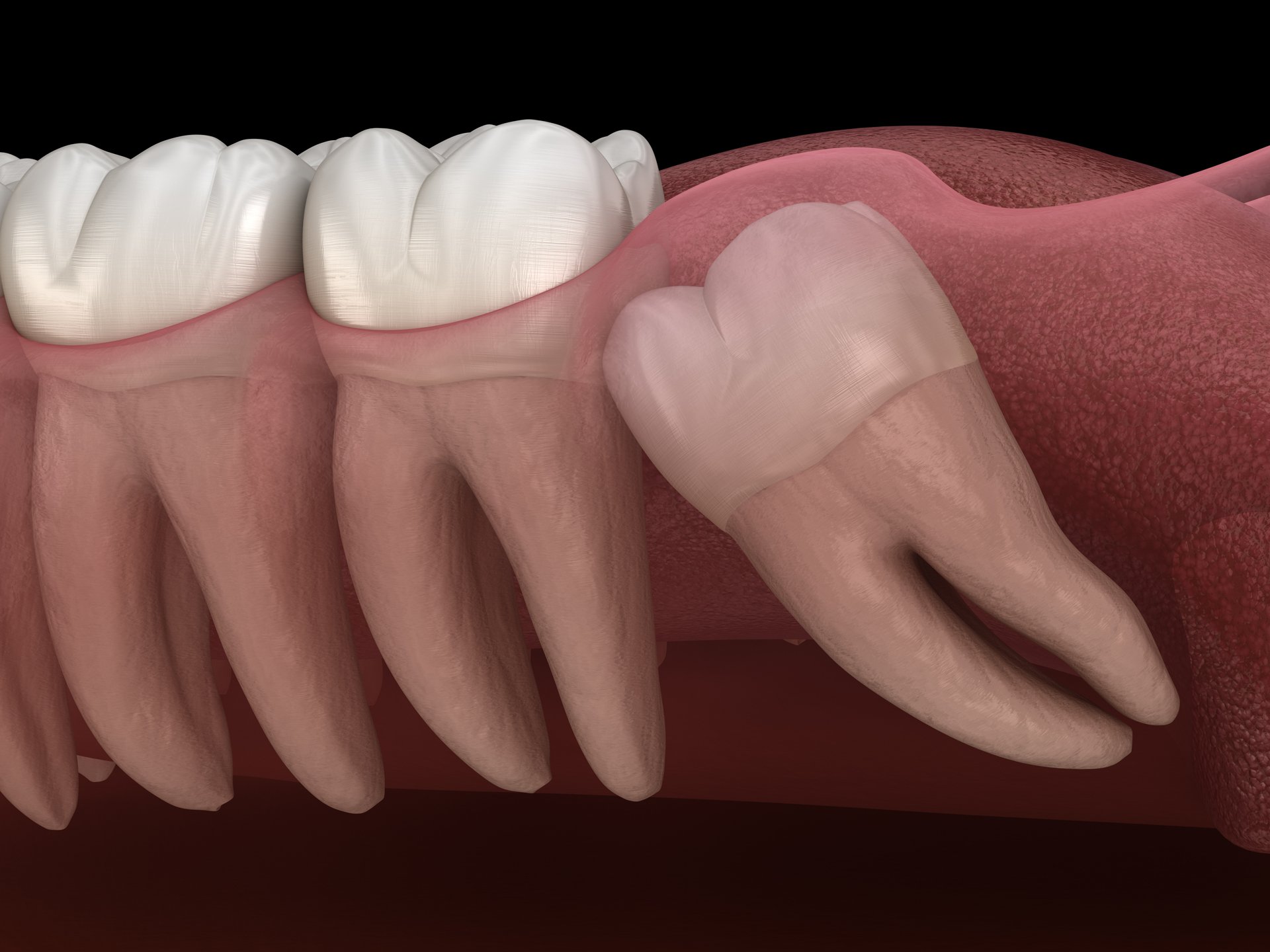
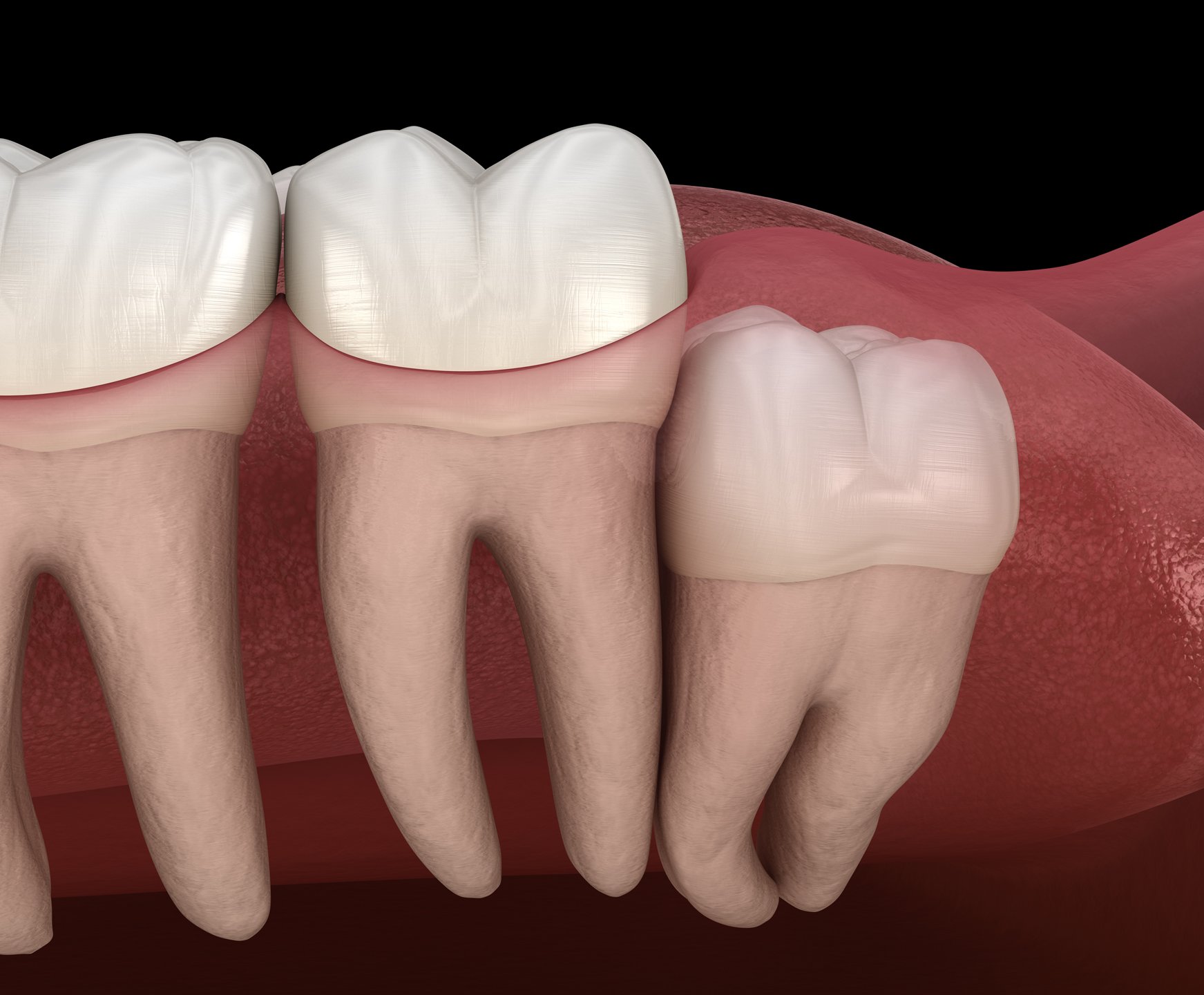
Le indicazioni all’asportazione di un terzo molare in inclusione totale o parziale sono diverse a seconda che il dente sia o meno associato a segni o sintomi.
Nel caso in cui il terzo molare sia sintomatico, le indicazioni cliniche all’estrazione sono rappresentate da pericoronariti (processo infiammatorio che interessa i tessuti che circondano il dente), dente non recuperabile per carie, fratture, lesioni parodontali o endodontiche non trattabili, infezioni acute o croniche, anomalie della forma, della grandezza e della posizione del dente tali da provocare lesione ai tessuti duri o molli circostanti.
In assenza di sintomatologia, le indicazioni all’estrazione sono: prevenzione di un danno parodontale e/o carioso del secondo molare, completamento di terapie parodontali/protesiche, facilitare movimenti ortodontici, presenza di un dente che si trova in una rima di frattura ossea, dente che si trova coinvolto in una zona di escissione neoplastica, interferenza del dente con chirurgia ortognatica e/o ricostruttiva, rimozione preventiva e/o profilattica in pazienti con problematiche mediche maggiori o particolari condizioni chirurgiche nei soggetti che praticano sport con elevate probabilità di traumi ( es. pugilato, rugby, etc..), nei soggetti con meno di 25 anni di età per ridurre la probabilità di danno parodontale del secondo molare associata all’asportazione tardiva.
Come sempre, prima dell’estrazione è doverosa un’attenta valutazione pre-operatoria basata sull’anamnesi, un’esame clinico extraorale ed una valutazione intraorale.
Importanti e imprescindibili sono, inoltre, gli esami radiografici ( OPT, Rx endorali, TC, Rx tridimensionali a fascio conico) per definire l’esatta posizione dell’elemento dentario ed i suoi rapporti di continuità con le strutture anatomiche adiacenti.
L’età del paziente può condizionare le indicazioni all’estrazione: fino al compimento della terza decade di età, un’eruzione parziale in buona posizione, con spazio sufficiente e senza patologia associata può, infatti, precludere ad un’eruzione completa.
La germectomia è l’asportazione di un dente non ancora completamente formato compreso il suo follicolo. Il germe è paragonabile al dente incluso quando è prevedibile la mancata o incompleta eruzione entro la terza decade di vita. La previsione è attendibile quando la mancanza di spazio è marcata e non semplicemente limitata, anche in rapporto all’età e allo stato di sviluppo del paziente.
La procedura chirurgica, viene effettuata con le stesse cautele e la stessa pianificazione descritta per il terzo molare incluso.
La presenza di una formazione ascessuale impone un trattamento medico e/o chirurgico.
L’ascesso è un processo infettivo acuto (o cronico) caratterizzato da una raccolta purulenta localizzata in una cavità neoformata. La forma acuta presenta una sintomatologia importante con dolore intenso localizzato, che talvolta si irradia ad aree differenti. Tende a drenare attraverso i tessuti molli circostanti, cute o mucosa creando un tragitto che si apre più frequentemente nel cavo orale, ma che può anche raggiungere la cute del viso e del collo. Qualora la sola terapia medica non sia sufficiente, gli ascessi devono essere trattati chirurgicamente, così da favorire la fuoriuscita del materiale purulento e, quindi, la decompressione dell’area interessata, con conseguente eliminazione del dolore ed incremento della circolazione locale. Il drenaggio dell’ascesso si ottiene con l’incisione dei piani superficiali cutanei o mucosi o con l’estrazione dentale o con la terapia endodontica (anche chirurgica) o con il trattamento parodontale del dente responsabile.
Il seno mascellare può contrarre rapporti di continuità o contiguità con le radici di alcuni elementi dentari che per frequenza sono il primo molare, il terzo molare, il secondo molare, il secondo premolare, il primo premolare e il canino (escludendo il terzo molare superiore incluso ).
Questa situazione rende possibile il verificarsi di una patologia sinusale infettiva e/o infiammatoria ad origine dentaria. L’interessamento flogistico e/o infettivo del seno mascellare può tuttavia verificarsi anche in seguito ad estrazioni dentarie, ad endodonzia incongrua, a chirurgia implantare ed a infezione di altri processi patologici di origine dentaria.
I quadri flogistici che coinvolgono il seno mascellare possono essere acuti o cronici ed il loro trattamento presuppone un’adeguata valutazione anamnestica,un accurato esame clinico dove si ricerca la presenza di un elemento dentario necrotico in corrispondenza della regione latero-posteriore, la sede di una pregressa estrazione, di una rinorrea monolaterale e l’esacerbazione del dolore alla palpazione della fossa canina.
L’anamnesi deve essere sempre accompagnata da alcuni esami strumentali. Questi possono essere Rx ortopantomografia (OPT), radiografia dei seni nasali e paranasali, tomografia assiale computerizzata ( TC/CBCT digitale )
La terapia delle forme acute è prevalentemente medica e si basa sull’utilizzo di antibiotici, di antinfiammatori, di cortisone e/o terapia aerosolica di tipo otorinolaringoiatrica. La terapia delle forme croniche, che non necessitano di una soluzione chirurgica, si basa sull’utilizzo di antibiotici, immunostimolanti, antistaminici, spray di corticosteroidi ad uso topico, lavaggi nasali con soluzioni idrosaline, terapie inalatorie con farmaci o acque termali. Le sinusiti odontogene resistenti alla terapia medica necessitano di ulteriori approfondimenti diagnostici che possono richiedere la consulenza di uno specialista otorinolaringoiatra e/o di un chirurgo maxillo-facciale.
La terapia sul seno mascellare va associata a terapia eziologica che consiste nel trattamento della causa che ha determinato la sinusite.
La comunicazione oro-antrale è un’apertura patologica tra cavità orale e seno mascellare a eziologia varia che, se non trattata potrebbe portare alla formazione di una fistola oro-antrale spesso associata ad una flogosi della mucosa sinusale.
E’ necessario distinguere se la comunicazione è con o senza interruzioni della membrana sinusale; qualora infatti la membrana sia integra è sufficiente seguire la sua evoluzione clinica con un’adeguata follow-up raccomandando al paziente di non starnutire e di evitare di soffiarsi il naso per un periodo di almeno due settimane. Qualora invece la comunicazione sia “franca” può essere trattata con un eventuale osteoplastica, apposizione di tessuti e sutura. In caso invece di fistola oro-antrale, il trattamento chirurgico è preceduto e seguito da un trattamento antibiotico, antinfiammatorio e mucolitico.
In presenza di un elemento dentario incluso oltre i limiti fisiologici per la sua eruzione o con difficoltà di eruzione spontanea per posizione della radice, il trattamento elettivo è quello di guidare l’elemento dentario in arcata, previa esposizione chirurgica.
Prima dell’Intervento chirurgico, è buona norma un’attenta valutazione pre-operatoria con esami radiografici. Sono indispensabili per definire la posizione del dente incluso e la presenza di complicanze locali (cisti, riassorbimenti radicolari…). Vanno effettuati in base a rilievi clinici e in modo personalizzato in ordine crescente di approfondimento diagnostico: Rx endorale, OPT, Rx cranio in proiezione latero-laterale, Rx endorale occlusale, CBCT con ricostruzione tridimensionale.
Obiettivo della procedura chirurgica è di esporre la corona per applicare il mezzo di ancoraggio necessario alla trazione ortodontica.
E’ definito “frenulo” una plica fibro-mucosa che collega le guance, le labbra o la lingua alla mucosa alveolare. Si distinguono due frenuli mediani (superiore e inferiore), quattro vestibolari laterali localizzati al livello dei premolari (due superiori e due inferiori) e uno linguale.
Il frenulo-mediano superiore è considerato anomalo quando è inserito sul lato vestibolare della papilla interincisiva e quando attraversa la papilla interincisiva e si inserisce sul versante palatino.
L’intervento chirurgico può essere una frenulotomia (resezione del frenulo) e una frenulectomia (rimozione completa del frenulo).
Il frenulo mediano inferiore è una piega mucosa che origina dalla superficie interna del labbro e termina con l’inserzione alla papilla interincisiva.
In caso di indicazioni alla chirurgia, che possono essere parodontali e protesiche, la tecnica chirurgica più utilizzata è la frenulotomia.
Il frenulo linguale si definisce patologico quando la sua inserzione è situata in prossimità dell’apice della lingua, tale da ridurre la sua mobilità. Le indicazioni all’intervento sono ortodontiche, foniatriche, protesiche, parodontali. La tecnica chirurgica prevede l’asportazione del frenulo (frenulectomia) con particolare attenzione al rispetto delle numerose strutture anatomiche presenti sul pavimento della bocca.
I traumi dento-alveolari devono essere sempre considerati una condizione di emergenza ed essere trattati immediatamente al fine di alleviare il dolore, facilitare la riduzione dei denti dislocati e migliorare la prognosi.
Spesso in caso di traumi dento-alveolari vi è il coinvolgimento di tessuti molli cutanei e mucosi (labbra, mucosa gengivale, frenuli, più raramente lingua).
I traumi ai tessuti duri dentali secondo l’Organizzazione Mondiale della Sanità (OMS), in seguito modificata da Andreasen consistono in:
infrazione dello smalto: frattura incompleta dello smalto senza perdita di sostanza (crack);
frattura dello smalto:: frattura completa con perdita di una piccola scheggia di smalto;
frattura della corona senza coinvolgimento della polpa: frattura che riguarda soltanto lo smalto e la dentina senza nessuna esposizione della polpa;
frattura della corona con coinvolgimento della polpa: frattura dello smalto e della dentina con esposizione della polpa;
frattura corona-radicolare: frattura che riguarda lo smalto, la dentina, il cemento e può in alcuni casi, provocare l’esposizione della polpa;
frattura della radice: frattura che riguarda la dentina, il cemento, la polpa e richiede una particolare attenzione perchè avviene spesso insieme a una lussazione;
concussione: lieve lesione del parodonto senza alcuno spostamento nè mobilità del dente;
sublussazione: esione del parodonto senza spostamento del dente ma con una leggera mobilità. Di solito provoca danni lievi alla vascolarizzazione pulpare e al parodonto, ma a volte vi sono conseguenze pulpari;
lussazione estrusiva: spostamento del dente in direzione estrusiva che coinvolge il supporto parodontale e la vascolarizzazione pulpare;
lussazione laterale: il dente viene spostato dal suo asse longitudinale e la vascolarizzazione pulpare si interrompe quasi sempre completamente;
lussazione intrusiva: e’ la lussazione più grave; il dente viene spostato in senso apicale, portando alla rottura del fascio neurovascolare che entra nella polpa e danneggiando il cemento e il parodonto;
avulsione: il dente è completamente rimosso dall’alveolo con totale interruzione della vascolarizzazione pulpare
lesione dei tessuti molli e frattura dell’osso alveolare: la lesione dei tessuti molli coinvolge la gengiva, la mucosa orale e le labbra. Le fratture riguardano gli alveoli e le ossa mascellari.
In alcuni pazienti, al fine di creare una corretta morfologia osteo-mucosa ed un adeguato supporto strutturale per il successivo posizionamento di una protesi mobile, è indicata la chirurgia pre-protesica.
In caso di estrazioni multiple, l’area crestale interessata deve essere regolarizzata.
Se la regolarizzazione delle sedi estrattive è effettuata in tempi diversi rispetto alle estrazioni stesse, dopo l’anestesia locale della zona interessata, si esegue un lembo di accesso e l’accesso alla cresta consente la regolarizzazione del tessuto osseo. Il lembo viene, quindi, suturato.
Stesse modalità di intervento in caso protuberanze ossee (esostosi, tori).
In presenza di ipertrofie mucose non sostenute da osso, dopo aver effettuato l’anestesia locale, si eseguono l’escissione chirurgica del tessuto mobile. L’intervento chirurgico è indicato anche per l’eliminazione di iperplasie fibrose.
Nel caso in cui il processo alveolare sia riassorbito con conseguente superficializzazione delle inserzioni muscolari è indicato l’intervento di approfondimento di fornice.
Il reperto di una lesione cistica radicolare nelle ossa mascellari impone un’attenta diagnosi ed un’attenta valutazione in merito al tipo di trattamento chirurgico o endodontico da seguire.
Le cisti dei mascellari sono neoformazioni prevalentemente endossee delle ossa mascellari a contenuto prevalentemente fluido, costituite da una parete di epitelio e rivestite da una capsula fibro-connettivale.
Hanno origini diverse e un volta repertate, è necessario un attento esame clinico volto ad evidenziare la condizione delle mucose e degli elementi dentari che si trovano in concomitanza della lesione.
Nel corso di cisti odontogene è necessario evidenziare carie o pulpiti oppure elementi dentari compromessi. La diagnosi delle lesioni cistiche passa anche attraverso esami radiografici quali OPT, TC Dental Scan o la TC Cone Beam 3D a Fascio Conico (CBCT).
Una volta posta diagnosi, che nelle cisti di grandi dimensioni può prevedere una precedente biopsia, il trattamento consiste nella cistectomia che prevede l’enucleazione dell’intera parete cistica o nella cistotomia che comporta l’apertura della cavità cistica nel cavo orale, ovvero la cavità cistica diventa una cavità accessoria del cavo orale.
In presenza di neoformazioni del cavo orale, i fattori decisionali che possono influenzarne l’asportazione sono: il tipo di neoformazione, la localizzazione, le dimensioni, il coinvolgimento di strutture adiacenti ed il tipo di sviluppo.
Le neoformazioni benigne dei tessuti molli sono aumenti volumetrici di natura iperplastica/ipertrofica o tumorale benigna che interessano la mucosa o/e la sottomucosa (tessuti muscolari, adiposo, ghiandolare e quelli che costituiscono le strutture vascolari e nervose).
Le neoformazioni benigne delle ossa mascellari sono aumenti volumetrici di natura iperplastica/ipertrofica, displastica o tumorale benigna che interessano il tessuto osseo delle ossa mascellari e della mandibola, con sviluppo prevalentemente/esclusivamente extraossea o prevalentemente/esclusivamente endossea o con coinvolgimento extra ed endosseo.
L’origine delle neoformazioni di natura tumorale è ossea, vascolare, nervosa o più frequentemente odontogenica, ossia a partenza di tessuti embrionali del dente.
Il trattamento chirurgico delle neoformazioni sopra menzionate prevede l’enucleazione e/o curettage che consiste nell’asportazione della neoformazione dei tessuti molli o duri con totale preservazione dei tessuti circostanti clinicamente sani e/o con eventuale successiva asportazione di 1-2 mm di tessuto peri-lesionale.
Tale metodica è indicata quando sussiste l’impossibilità di ritrattare un dente per via ortograda per la presenza di ostacoli di varia natura (viti endocanalari, perni, gradini), alterazioni dell’anatomia endodontica originale non recuperabile per via ortograda e in presenza di patologia periapicale.
Dopo aver eseguito un corretto piano di trattamento basato su un corretto esame radiografico ed un’attenta valutazione clinica, si inizia l’intervento con un’adeguata anestesia locale e la scolpitura di un lembo che consenta al clinico una visibilità ottimale della zona da operare.
Si rimuove il tessuto osseo sovrastante la lesione e si procede all’esposizione dell’apice radicolare che viene rimosso insieme al tessuto infiammatorio presente e alla preparazione della cavità retrograda.
La cavità così preparata viene, quindi, sigillata con materiale biocompatibile che dia buone garanzie di sigillo e biotollerabilità.
Lo scopo dell’otturazione retrograda è quello di sigillare ogni via di comunicazione che non era stato possibile sigillare per via ortograda. A distanza di sei mesi, per almeno due anni, verranno eseguite radiografie di controllo per documentare l’avvenuta guarigione.
Vinta la sfida dell’osteointegrazione con percentuale di successo vicine alla totalità, l’attuale stato dell’arte prevede il ripristino morfo-funzionale del sito osteo-mucoso che accoglierà la riabilitazione implanto-protesica.
La nuova riabilitazione avrà forma e funzione adeguate solo in presenza di adeguati tessuti duri e molli. Questo comporta a trattare i pazienti che presentano importanti limitazioni ossee sia quantitative che qualitative con tecniche ricostruttive ossee.
Questi incrementi di osso si possono effettuare sia contemporaneamente all’inserimento dell’impianto (Rigenerazione Ossea Perimplantare) sia prima di effettuare la chirurgia implantare (Rigenerazione Ossea Preimplantare).
Per il comfort e la sicurezza dei nostri pazienti nei casi complessi, disponiamo dell’assistenza di un medico specialista in anestesia e rianimazione.
Le tecniche chirurgiche da noi adottate sono fra quelle oggi disponibili, le più collaudate e mini-invasive allo scopo di ridurre il disagio post-operatorio del paziente.